Partea teoretică a lucrării de disertație cu care am încheiat masteratul de Psihoterapii cognitiv-comportamentale la Universitatea Titu Maiorescu. Coordonator: conf. univ. dr. Odette Dimitriu.
Rezumat
Această cercetare calitativă descriptivă, comprehensivă a explorat fezabilitatea psihoterapiei pentru fobia de injecții-sânge într-un model hibrid, preponderent bazat pe ședințe online, precum și impactul acesteia asupra comportamentului de vaccinare împotriva COVID-19. Am ales metoda studiului de caz multiplu: cei trei clienți au intrat în terapie pe rând și au ajuns în etape diferite, iar abordarea terapeutică a urmat standardul de aur în domeniu – expunere în realitate, dar a folosit și alte metode din sfera cognitiv-comportamentală, precum și abordări alternative – metafore, imagerii, meditație și altele. Clienta cu cele mai multe ședințe și singura care a beneficiat și de ședințe fizice a obținut cele mai bune rezultate, evidențiate prin comportament și retest, iar doi din trei clienți s-au vaccinat. Cercetări viitoare ar putea verifica din punct de vedere cantitativ dacă un model hibrid ar putea trata, cu eficiența necesară combaterii unei pandemii, fobiile care descurajează populația României să se vaccineze.
Partea I
- Vaccinarea împotriva COVID-19, o campanie globală de sănătate publică
În ultimii zeci de ani, probabil că vaccinurile nu au mai beneficiat niciodată de o asemenea mediatizare și nu au mai avut ca țintă adulții. Este atât o ocazie imensă pentru o expunere în masă, care să contribuie poate, în viitor, la o mai mare acceptanță a vaccinurilor, cât șiun risc de discreditare a instituțiilor de sănătate publică și de guvernare, dată fiind sensibilitatea populației la presiunile statului în deciziile medicale personale. Este o experiență de învățare, dar ce va învăța fiecare va fi diferit, în funcție de condițiile individuale și de mediu.
Pandemia, și ulterior campania de vaccinare anti-covid, au fost un prilej de solidarizare și comportamente prosociale, sau, cel puțin,de discuții despre această negociere necesară între libertățile individuale și binele comun, comun la nivelul speciei chiar, dincolo de granițele naționale. În România, după cursa inițială pentru accesul cât mai rapid la vaccin, în etapele stabilite de guvern, cursă în care a intrat segmentul de early adopters dacă am folosi un termen din domeniul comunicării, a urmat segmentul celor care au nevoie de mai mult timp de gândire, care trebuie convinși.
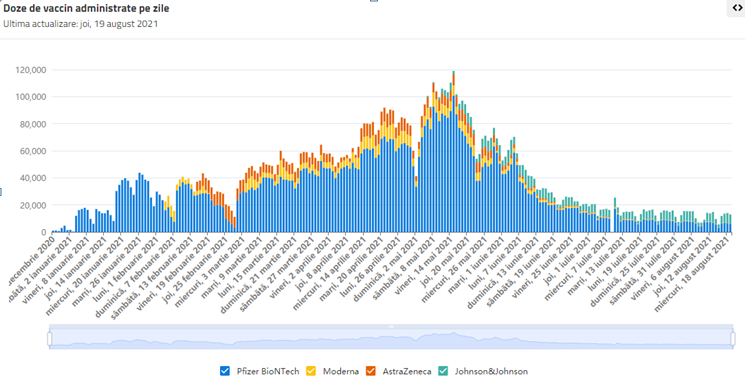
Fig. 1. Evoluția vaccinărilor în România, din decembrie 2020 până în august 2021. Sursa:https://datelazi.ro consultat pe 20 august 2021.
Populația globală încă nehotărâtă, care manifestă vaccine hesitancy, cum se referă la fenomen majoritatea studiilor, ar putea fi convinsă dacă demersurile de comunicare publică ar ține cont de cercetările de psihologie socială, de psihologie privind deciziile medicale, care caută să investigheze factorii care influențează atitudinile oamenilor și răspunsul lor la oferta de vaccinare. Segmentul de populație militant împotriva vaccinării, orientat în funcție de conspirații, nu ne interesează aici. Unele studii (Razai et al, 2021) au identificat, 5 teme predominante care influențează comportamentul medical al oamenilor în ce privește vaccinul împotriva COVID-19: (1) încrederea în siguranța, eficacitatea și importanța vaccinurilor (în context – riscul adus de boală versus riscul adus de vaccin, dar și în context cultural, un aspect important, pentru că oamenii nu vor ca vaccinându-se să încalce norme religioase, de exemplu), (2) complacerea (impresia că riscul de a lua boala pentru ei e mic și că în cazul lor nu ar fi severă), care presupune și dezinteres pentru a-i proteja prin contribuția la imunizarea de turmă pe cei mai vulnerabili, (3) accesibilitatea (ușurința de a ajunge la centrul de vaccinare, timpul de așteptare), (4) comunicarea (în pandemia marcată de incertitudine, informația se acumulează și se amestecă cu dezinformare, zvonuri, mesaje emoționale și devine foarte greu ca oamenii să ia în calcul doar ceea ce e adevărat și relevant, așa că recomandarea e în favoarea comunicării publice transparente și care să implice comunitățile, precum și folosirea canalelor medicale existente) și (5) context (atenția la tineri, grupuri minoritare/defavorizate – etnice, cu educație puțină). Aceste aspecte ne conturează deja ideea că într-o campanie de vaccinare e nevoie de mesaje diversificate, care să corespundă grijilor specifice ale oamenilor și tendințelor lor de a judeca lucrurile în propriul context de viață.
Un studiu recent (Freeman et al., 2021) cu peste 15000 de participanți din Regatul Unit a investigat fricile medicale legate de vaccinare folosind chestionare online. Rezultatul a fost că 26,2% dintre participanți au fost diagnosticați cu fobie din clasa sânge-injecții-leziuni. Cercetătorii au calculat că absența fobiei la această populație diagnosticată ar prezice o scădere cu 11,5% a ezitării de a se vaccina pentru întregul lot studiat și concluzionează că, dacă această problemă ar fi rezolvată în rândul populației generale, aproximativ 10% dintre alegeri ar fi pro vaccin.
Acest procent este semnificativ și aduce speranța că, prin tratament, o mare parte a populației ar putea fi eliberată de această frică și ar contribui la atingerea pragului necesar pentru imunitatea de turmă. Mai ales că alte cercetări din SUA (Love & Love, 2021) recomandă screeninguri medicale mai atente pentru depistarea fobiei și folosirea serviciilor de telemedicină, așa încât cât mai mulți oameni să aibă acces la tratament. În același timp, trebuie să ținem cont de faptul că fobicii rar caută tratament – un studiu dedicat clasei sânge-injecții-leziuni (Wani, Ara & Bhat, 2014) a identificat faptul că 94,7% din populația studiată nu a accesat serviciile de sănătate în vederea eliminării acestei suferințe.
- Fobia de sânge-injecții-leziuni
2.1. Precizări conceptuale și criterii de diagnostic DSM-V
În pandemia de COVID-19, odată ce vaccinurile au devenit disponibile, a apărut la nivelul populației și frica de efecte adverse. Au toți oamenii speriați de efectele secundare ale vaccinurilor fobie de injecție? Cu siguranță că nu.
Unii dintre ei se tem pur și simplu de necunoscut, fiind vorba de vaccinuri noi, lansate într-un timp record, ca măsură de prevenire a răspândirii suplimentare a unei boli care este la fel de nouă, devenită pandemică într-un timp foarte scurt. Alții se tem de incapacitatea pe care le-ar putea-o cauza febra, cefaleea, oboseala și celelalte efecte secundare posibile. Acestea sunt frici mai realiste decât altele, bazate pe neinformare: de exemplu, că ar putea face COVID-19 prin vaccinare. Alți oameni s-au contaminat de idei delirante legate de instrumentalizarea vaccinului pentru controlul populației (infertilizare) de către conspirații diverse – industria farmaceutică, Bill Gates șamd. În sfârșit, unii oameni se tem să nu ia COVID-19 chiar prin vizita la centrul de vaccinare, transferând neîncrederea în igiena din spitale la această nouă infrastructură medicală.Probabil mai sunt și multe alte categorii.
Pentru un diagnostic de fobie specifică, e nevoie ca mai multe criterii să fie îndeplinite. Iată, citat pe scurt, cum ne ghidează DSM-V în diagnostic:
- „Frică sau anxietate marcată privind un obiect sau o situația particulară.
- Obiectul sau situația fobică provoacă aproape întotdeauna frică sau anxietate imediată.
- Obiectul sau situația fobică este evitată conștient sau suportată cu frică sau anxietate intensă.
- Frica sau anxietatea este disproporționată față de pericolul real și contextul socio-cultural.
- Frica, anxietatea sau comportamentul de evitare este persistent, de cel puțin 6 luni.
- Frica, anxietatea sau comportamentul evitant cauzează disconfort semnificativ clinic sau deficit în domeniile social, profesional sau în alte arii importante de funcționare.
- Perturbarea nu corespunde mai bine altor tulburări mintale.”
Există și specificatori bazați pe stimului fobic, care împart fobiile pe categorii: animale, mediu natural, sânge-injecții-leziuni, situațională și altele. DSM-V precizează că majoritatea pacienților (75%) au mai mult de o fobie, media fiind de trei (cu cât mai multe, cu atât mai afectată este calitatea vieții). Cei cu fobie de sânge-injecții-leziuni pot suferi sincope vaso-vagale sau iminențe de sincope și, pe termen lung, tind să își pună viața în pericol evitând controalele medicale.
Prevalența fobiilor specifice în țările europene e de 6% și în general se declanșează între 7 și 11 ani – dar poate apărea la orice vârstă. Poate apărea după un eveniment traumatizant suferit de el însuși sau unul la care persoana a asistat, după un atac de panică (prin care se asociază situația cu pericolul) sau prin simpla aflare a unor informații anxiogene din media sau prin alte mijloace.
Ca factori de risc, tot după DSM-V, se conturează afectivitatea negativă și inhibiția comportamentală, hiperprotecția parentală, despărțirea sau pierderea părinților, abuzuri fizice și sexuale, toate acestea fiind predictori și pentru alte tulburări anxioase.
Dintre tulburările enumerate în secțiunea diagnosticului diferențial, cele cu care s-ar putea confunda fobia de sânge-injecții-leziuni consider că sunt tulburarea anxioasă socială (personalul medical fiind în general văzut ca o instanță care evaluează), tulburarea obsesiv-compulsivă (pot fi obsesii de contaminare, imagini intruzive, frica de a face rău altcuiva), tulburarea de stres post-traumatic (în urma unui eveniment în context medical care i-a cauzat rău fizic lui sau altuia) și tulburări psihotice (în contextul pandemiei, mulți vehiculează idei delirante, precum conspirații care urmăresc infertilizarea populației).
Printre comorbiditățile listate de DSM-V se numără „alte tulburări anxioase, tulburări depresive și bipolare, tulburări legate de consumul de substanțe, tulburarea cu simptome somatice și tulburări înrudite și tulburări de personalitate (în special tulburarea de personalitate dependentă).” (p. 202)
Fobia de sânge-injecții-leziuni este o categorie dar, destul de des, fobiile acestea se combină. De exemplu, 70% dintre cei cu fobie de sânge, au și fobie de injecții, 30% dintre cei cu fobie de injecții/ace au și frică de sânge și răni, un aspect interesant fiind și acela că fobia de injecții/sânge are cel mai mare grad de asociere familială dintre toate tulburările de anxietate – până la 60% au un membru al familiei cu aceeași tulburare (Bourne, 2019, p. 325). Iată o motivație în plus pentru pacienți: aceea de a-și rezolva problema înainte de a o imprima copiilor, dat fiind că în general se consideră că fobiile apar prin învățarea răspunsului de frică.
Urmând diferențierea operată de Craske et al. (2006, p. 5), frica este o emoție care vine ca răspuns la o amenințare prezentă, care presupune o activare comportamentală de apărare (luptă sau fugi), panica este o frică extremă în absența unei amenințări obiective, în timp ce anxietateaeste o stare de încordare, de hipervigilență, care apare în legătură cu o amenințare potențială din viitor. Reacțiile fobice se pot manifesta ca un atac de panică, dar diferă de acesta prin faptul că sunt provocate de anumiți stimuli, în timp ce atacul apare din senin. Toate trei pot fi experimentate de pacient, pentru că în așteptarea programării la vaccin/recoltare de sânge, apare și anxietatea anticipatorie.
Discutând despre diferența dintre fobie și frică, Beck (1991, p. 160) scrie „Cu cât sunt mai mari anxietatea și dizabilitatea în comparație cu riscul real, cu atât mai justificată este folosirea termenului de fobie.” Totuși, frica este doar disproporționată, nu irațională: „Când examinăm conținutul fobiei, vedem că frica este rareori bizară sau irațională.” (p. 161) Este vorba doar de o supraestimare a pericolului și, în consecință, de o anxietate mare.Dar sunt de notat aici și contraexemple, cazurile unor pacienți cu fobie de sânge care sunt paralizați la vederea sângelui altuia – deci nefiind ei înșiși în niciun pericol. Explicația acestei contradicții este pentru Beck faptul că aceste persoane se identifică cu cel rănit/operat.
Cu cât sunt mai aproape de obiect/situație în timp sau spațiu, cu atât pericolul (vor cădea, se vor sufoca, își vor pierde controlul minții sau al corpului etc) li se pare mai probabil, a observat Beck. Aceste două credințe sunt mereu prezente la fobici.
În ceea ce privește gândurile din spatele fobiilor, ceea ce autorul recomandă este să nu facem presupuneri despre ce anume crede persoana că se va întâmpla dacă va fi nevoită să intre în situația fobică. Mai multe persoane care evită aceeași situație pot avea gânduri cu totul diferite.
Expectațiile negative provin uneori din prima parte a vieții, când uneori copiii sunt impresionați de anumite proverbe, vorbe din popor. Autorul dă exemplu o pacientă cu fobii multiple în jurul ideii de sufocare, care își amintea din copilărie expresiile: „Vântul e atât de puternic, că îți suflă aerul din gură” și „Era așa de cald, că nu puteai respira”. (p.176) Iată că fobiile pot fi învățate nu numai de la alții, cât și din tot felul de formule sugestive pe care imaginația copilului le amplifică, în context favorabil.
2.2. Instrumente de evaluare
Chestionare de autoevaluare pentru pacienți
(După Antony & Barlow, 2010)
The Mutilation Questionnaire – MQ (Klorman et al., 1974) este un chestionar de evaluare cu 30 de itemi, care măsoară aspectele cognitive de percepție a mutilării și aspectele afective, frica de a fi rănit. Consistența internă acceptabilă-bună, validitate susținută de studii, sensibilitate la tratament – poate fi reaplicat pe parcursul terapiei.
Medical Fear Survey – MFS (Kleinknecht, Thorndike, & Walls, 1996) este un chestionar de autoevaluare cu 50 de itemi, cu 5 subscale dedicate factorilor următori: frica de injecții și recoltare de sânge, de obiecte ascuțite, de examinări și simptome ca indicii de boală, de sânge și de a fi mutilat. Consistența internă a subscalelor bună-excelentă, bună este și validitatea convergentă.
(După Jiang et al., 2020)
Medical Fear Survey Short Version – MFS-SV (Olatunji et al., 2012) este varianta scurtă, de 25 de itemi, pe aceleași 5 scale ca mai sus. A fost validat de autorul citat, scalele au consistență internă acceptabilă.
Multidimensional Blood Phobia Inventory – MBPI (Wenzel & Holt, 2003) este un chestionar cu 40 itemi care evaluează felul în care reacționează (frică, dezgust, îngrijorare, evitare și leșin) pacientul la stimulii următori: sânge, leziuni, injecții și spitale.
(După van Overveld et al., 2011)
Blood-Injury Phobia Questionnaire – BIQ (de Jong & Merckelbach, 1998) este un chestionar dedicat fobiei de sânge-leziuni, cu întrebări legate de frică și de istoricul de leșinuri asociate.
Injection Phobia Scale-Anxiety – IPS-Anx (Ost et al., 1992) este un chestionar dedicat fobiei de a fi înțepat și are 18 întrebări referitoare la injecții și înțeparea venelor.
Consistența internă e satisfăcătoare pentru ambele.
Evaluări ale clinicianului
ADIS-5(după Jiang et al., 2020)
Anxiety and Related Disorders Interview Schedule for DSM-5 (Brown & Barlow, 2014) este un instrument de diagnostic, cu un capitol dedicat fobiilor de sânge-injecții-leziuni, care folosește un scor al severității dat de clinician pentru a identifica fobia clinică sau subclinică. În studiul citat, participanții au fost acceptați dacă aveau un scor minim de 3.
Evaluarea comportamentului- Behavioral Assessment – (După Antony & Barlow, 2010)
Este vorba despre a afla de la pacient, prin întrebări sau puneri concrete în situații fobice, care este intensitatea fricii și cel fel de comportamente de evitare apar, în funcție de tipul de situație. Informațiile culese acum vor fi utile în planificarea tratamentului. Conform celor doi autori citați, terapeutul trebuie să obțină informații în legătură cu (1) variabilele care influențează intensitatea fricii (poate mirosul de spital, vederea uniformei personalului medical, prezența sau absența unui însoțitor de încredere, a sta în sala de așteptare versus a nu aștepta etc.); (2) intensitatea fricii de la 0 (absența fricii) la 100 (frică extremă), cu exemple de situații pe acest continuum; (3) lista simptomelor fizice pe care le simte pacientul (pot fi verificate cele de la atacul de panică); (4) lista de gânduri, predicții, credințe anxiogene (ce crede că se va întâmpla, ce îi trecea prin minte în acele momente); (5) lista comportamentelor de evitare (evidentă sau subtilă), de distragere, de asigurare (ce face ca să scadă frica).
Utilitatea evaluării
Autorii remarcă utilitatea acestor informații în stabilirea unei ierarhii a situațiilor anxiogene, personalizată pentru pacient, care să cuprindă 10-15 situații care declanșează o frică de o intensitate de minimum 30 din 100. Ei atrag de asemenea atenția asupra posibilității ca însăși discuția de evaluare să genereze disconfort pentru pacient și recomandă ca pacientul să fie întrebat dacă așa stau lucrurile și să îi fie explicată utilitatea discuției atât ca bază pentru planul de tratament, cât și ca tehnică terapeutică în sine – să vorbească despre propria frică este o expunere și o ocazie de a o stăpâni. Tot din această discuție pot să reiasă și elemente asociate importante, cum sunt, spun autorii, leșinul(caz în care tensiunea aplicată este necesară în tratament), frica focalizată pe simptomele fizice ale anxietății (caz în care va fi utilă în tratament expunerea interoceptivă) șisensibilitatea la dezgust (poate fi măsurată prin chestionare speciale). Studii mai noi (van Overveld et al., 2011) fac diferența între sensibilitatea la dezgust (oroare de a experimenta această emoție) și înclinația spre dezgust (ușurința cu care e declanșată această emoție).
În interviul clinic, autorii insistă pe obținerea de informații în mod sistematic, chiar dacă interviul este nestructurat. În afară de cele listate mai sus, trebuie acoperite zone precum criteriile de diagnostic DSM, apariția și cursul fobiei, impactul în funcționarea socială, situația familială/relațiile de sprijin, istoricul de tratament, limitări fizice sau alte afecțiuni medicale, abilități scăzute (planificare, asertivitate, etc).
Reaplicarea chestionarelor de autoevaluare arată progresul terapiei.
2.3. Tratament
Ce urmărim să schimbăm prin tratament pentru pacienții fobici sunt exagerarea pericolului, anxietatea anticipatorie, frica din situația fobică și comportamentele de evitare. Practic, în conceptualizarea CBT, factorii de menținere ai fobiei sunt chiar credințele anxiogene (catastrofizarea) și comportamentele de evitare (refuzul de a ajunge în situație sau evadarea, sedativele, șamd). Conform unor autori (Craske et al., 2006), la acestea se mai adaugă, starea imediată de ușurare care urmează evitării, care funcționează ca o întărire pozitivă pentru acest comportament, apelul la obiecte norocoase/persoane de siguranță, pentru că și ele previn învățarea corectivă (despre periculozitatea situației și despre propria capacitate de a tolera disconfortul) și promovează dependența.Autoeficacitatea poate și ea influența felul în care persoana se raportează la situație.Este foarte util ca pacientul să înțeleagă că importantă este eliberarea de acești factori de menținere și nu investigarea trecutului pentru a găsi cauzele instalării fobiei.
În procesul terapeutic, controlul trebuie să treacă tot mai mult spre pacient, pentru ca el să dobândească un sentiment tot mai puternic al autoeficienței. În acest fel, nu va fi dependent de terapeut și nu va tinde să prelungească nejustificat terapia. Succesul terapiei pe termen lung depinde și de repetarea expunerii regulat după încheierea terapiei (Liddell, di Fazio, Blackwood, and Ackerman, 1994). Până la urmă, ca în orice terapie cognitiv-comportamentală, este vorba de dezvoltare de abilități.
Două comorbidități necesită o atenție specială în cazul fobiilor, depresia și adicția de substanțe (alcool, calmante), iar acestea trebuie tratate prioritar, pentru că fac terapia fobiei aproape imposibilă: depresia nu oferă energia, motivația și perseverența necesare, iar substanțele anxiolitice nu permit anxietatea de care e nevoie pentru a demonstra prin expunere că situația fobică nu e periculoasă (Bourne, 2019, p. 223).
Terapia standard, cu eficacitatea dovedită, pentru fobiile specifice simple este una comportamentală:expunerea repetatăin vivo, cu cât mai puține mecanisme defensive, în situații cât mai variate, pentru ca învățarea să fie generalizată și durabilă. Această expunere poate fi graduală sau chiar într-o ședință unică, prelungită (Ost, 1989). Expunerea în realitate poate fi însă precedată de expunerea in vitro, în imaginație sau folosind tehnologia realității virtuale (Botella et al., 2017). În cazurile în care este nevoie de o pregătire anterioară, poate fi folosită și desensibilizarea sistematicăprin hipnoză sau imagerie.
Un detaliu important este că nu mai este considerată necesară în expunere atât diminuarea fricii, cât corectarea percepțiilor și a expectațiilor. „În locul concentrării pe rămânerea în situația fobică până la scăderea fricii, înțelegem acum importanța creării experiențelor de expunere în așa fel încât ele să promoveze învățarea corectivă indiferent de câtă frică este resimțită, chiar dacă acest lucru înseamnă că frica e susținută pe parcursul expunerii. Prin urmare, instrucțiunea pentru clienți nu mai este să stea în situație până ce frica scade, ci mai degrabă să stea în situație pe durata sau de un număr de ori suficiente pentru a învăța că lucrul de care se tem se întâmplă rar sau nu se întâmplă niciodată, sau pentru a învăța că pot face față (coping) stimulului fobic sau propriei anxietăți. Frica și anxietatea vor scădea până la urmă ca o consecință a structurării expunerilor în acest mod.” (Craske et al., 2006, p. 8).
Tehnicile de relaxare pot fi deprinse de client și folosite în etapele expunerii, dar numai până la un punct, scopul terapiei fiind independența completă de aceste măsuri de siguranță, prin tolerarea anxietății până când ea se reduce foarte mult. În cazul pacienților la care fobia de injecții se asociază cu fobia de sânge, folosirea tehnicilor de relaxare în situație este chiar contraindicată, din cauza tendinței lor de a leșina – 75% dintre ei au acest răspuns (Bourne, 2019). Pentru această situație, ei vor deprinde tehnica tensiunii aplicate – încordarea repetată a trunchiului și membrelor, care îi va ajuta să prevină sincopa vaso-vagală prin creșterea tensiunii arteriale.
2.3.1 Tehnici comportamentale
Scopul expunerii in vivo este ca pacientul să învețe că nu se întâmplă răul pe care și l-a imaginat, că se poate descurca bine în situație și că poate tolera starea de anxietate – prin repetiție, dobândește și sentimentul autoeficacității personale. Acolo unde există o persoană apropiată pacientului, care își poate dedica timpul scopului terapeutic, este recomandat (Craske et al, 2006) să o includem în expunere ca persoană de sprijin, pentru că, așa cum susțin autorii citați, poate încuraja pacientul, îl poate ajuta să ajungă în situații fobice pentru temele pentru acasă, poate modela comportamentul dorit și poate crește complianța.
Pentru pacienții care vor rezultate rapide și au expectații pozitive pentru un progres imediat, poate fi folosită expunerea (flooding) într-o singură ședință lungă (2-3 ore), până la apariția inhibiției de stingere, și în niciun caz mai devreme, pentru că altfel doar ar fi întărită fobia. Dat fiind că este atât de rapidă, se spune despre această procedură că e cea mai eficientă (David, 2017, p. 219). Pacientului i se va explica faptul că nu este vorba de o expunere naturală, ci de una terapeutică, adică una controlată, care urmează un protocol cu rezultate dovedite științific.
Dacă, în schimb, pacientul alege expunerea gradată, unii autori recomandă 3-5 ședințe de terapie dedicate expunerii pe săptămână (Bourne, 2019) și subliniază importanța caracterului sistematic și gradual al practicii. Trebuie stabilite obiective specifice pentru fiecare ședință. De asemenea, pentru generalizarea învățării, contextele trebuie variate cât mai mult.
Pacientul, cu ajutorul terapeutului, stabilește o ierarhie a stimulilor fobici, cu între 7 și chiar 20 de trepte, de la situațiile care produc o anxietate moderată, la cele care produc o anxietate maximă, cu notarea anxietății până la 100 pentru fiecare treaptă.Oricând apare un blocaj la un anumit pas, poate fi introdus un pas intermediar.
Exemplu de ierarhie pentru fobia de injecții, după Bourne (2019, p. 327):
- Uită-te la fotografii cu oameni cărora li se fac injecții.
- Uită-te la înregistrări video în care apar oameni cărora li se fac injecții.
- Vizitează cabinetul unui medic și privește cum se administrează o injecție.
- Vizitează cabinetul unui medic și privește cum i se ia sânge cuiva.
- Ține în mână o seringă.
- Cere unui medic să te atingă cu acul seringii, fără să te înțepe.
- Permite administrarea unei injecții în braț.
- Permite prelevarea unei probe de sânge.
Unii autori, pentru a crește acceptabilitatea procedurii, împart expunerea în realitate în două etape, expunerea de gestionare și expunerea completă (Bourne, 2019, p. 201). Prima permite clientului păstrarea unor ajutoare, cum ar fi prezența terapeutului sau a unei persoane de sprijin, o doză de anxiolitic, distragerea, tehnicile de relaxare, dar numai până când persoana decide să treacă la faza de expunere completă, pentru a-și demonstra că poate fi prezentă în acele situații și fără sprijin, fără ca nimic insuportabil să se întâmple, chiar dacă simte anxietate.
Expunerea la fiecare stimul din ierarhie trebuie repetată până să produce habituarea și nu mai produce o anxietate inconfortabilă, adică până la pragul 30 SUD – subjective units of distress (Marineanu, 2017). Totuși, cercetările mai recente nu mai susțin că e nevoie de habituare pentru ca o nouă învățare să se producă (Craske & Mystkowski, 2006), ci că experiența de a realiza expunerea cu succes este cea care duce la autoeficacitate și progres, prin faptul că sunt persoana învață că a putut tolera anxietatea și nimic grav nu s-a întâmplat. Cea mai mare parte din repetiție va lua forma temelor pentru acasă. Fiecare expunere trebuie să dureze suficient și să se finalizeze cu o recompensă imediată, pentru întărirea pozitivă a asocierii între stimulul fobic și răspunsul de tolerare a situației.
Dacă pacientul suferă de o boală cardiovasculară sau pur și simplu respinge expunerea, poate fi folosită tehnica desensibilizării sistematice/progresive (Wolpe, 1958), care presupune expunerea pe fondul relaxării, adică o contracondiționare – răspunsul de frică e înlocuit cu cel de relaxare. Clientul deprinde mai întâi o tehnică de relaxare și, odată intrat în starea de relaxare, este dirijat să-și imagineze(conform metodei originale) sau să experiențieze în plan real, tot gradual, diferite situații fobice.
Pacientul va fi instruit să identifice și să renunțe la evitările subtile care ar putea apărea în situație – de exemplu să nu privească imaginile cu seringi sau clipurile video, să se distragă căutând să se ancoreze pe repere din spațiu sau mentale.
Succesul terapiei poate fi formulat în acești termeni: „1. Poți intra în orice situație pe care oamenii nonforbici o consideră sigură și 2. Consideri că reacțiile de panică în sine sunt gestionabile și deloc periculoase.” (Bourne, 2019, p. 219)
Expunerea prin realitate virtuală (VR) sau realitate augmentată (AR)
Încă din ultima decadă a secolului trecut, cercetătorii au început să studieze expunerea pacienților cu fobii la situații fobice virtuale sau amplificate virtual, cu ajutorul tehnologiei care permite fie imersiunea într-o lume virtuală (VR), pe care creierul o percepe ca pe cea reală, fie permite suprapunerea peste realitate a unui filtru virtual (AR). Aceste expuneri virtuale au o acceptanță mai mare pentru pacienți și pot crea un context dificil de reprodus (cabinetul unui dentist), disponibil mai greu în realitate pentru o expunere gradată.Poate că ele îi vor atrage pe fobici spre terapie, în condițiile în care foarte mulți evită psihoterapia ca să nu fie nevoiți să își confrunte frica. Tehnologia oferă această stare intermediară, între imaginație și realitate, o lume mai confortabilă.
Tensiunea aplicată
În cazul pacienților cu istoric de leșinuri, este recomandată deprinderea tehnicii denumită applied muscle tension, a cărei eficacitate a fost dovedită (Kozak & Montgomery, 1981; Öst & Sterner, 1987) și care constă în încordarea musculaturii, pentru creșterea tensiunii arteriale și prevenirea sincopei.Un studiu recent (Kowalsky, Conatser, Ritz et al, 2018) a arătat că această tehnică poate crește oxigenarea creierului și dioxidul de carbon la finalul expirației, ceea ce previne sincopa.
Expunerea interoceptivă
În cazul pacienților pe care îi terifiază simptomele fizice ale anxietății – pulsul crescut, vederea încețoșată, vertijul, etc, este utilă folosirea expunerii interoceptive. Provocarea deliberată, printr-un exercițiu în cabinet, a unor simptome fiziologice asemănătoare celor dintr-o criză de anxietate va învăța pacientul că le poate tolera, că nu se întâmplă nimic grav, așa cum se așteptase, deci va renunța la această predicție și nu va mai încerca să evite stimulii care generează simptomele.Iată câteva exemple de experimente care induc senzații fizice neplăcute, după Abramowitz et al, 2019, p. 227: rotirea capului stânga-dreapta sau aplecarea capului între picioare în poziție așezat, pentru senzație de amețeală, alergare cu genunchii sus sau ținerea respirației și inspirații rapide pentru palpitații, senzație de lipsă de aer, dureri în piept, înghițituri rapide repetate pentru senzația de constricție, de înec, rotire pentru senzație de depersonalizare/derealizare.Provocarea senzațiilor fizice poate fi introdusă chiar în expunerea la situația fobică, după ce clientul a învățat că poate tolera anxietatea în absența acestora.
Totuși, unii autori (Craske et al, 2006) recomandă ca în cazul fobiilor de sânge-injecții-leziuni să nu fie folosită expunerea la stimulii fizici, din cauza riscului de leșin și din cauza durerii care aparîn mod real în situațiile respective și cauzează distres.
Asertivitate pentru pacienții cu vene greu de găsit
Repetițiile comportamentale în sensul creșterii comunicării asertive ar putea fi foarte utile pentru pacienții cu elemente de anxietate socială, pentru care interacțiunea cu o persoană cu autoritate este dificilă, căreia i se pare jenant să exprime cereri în această relație. De exemplu, clientul poate învăța să își dezvăluie în fața cadrelor medicale, la recoltarea de sânge, de exemplu, frica și istoricul fobic și poate cere să lucreze cu cel mai experimentat tehnician din cabinet (mai ales dacă are vene greu de identificat) sau poate cere anumite condiții despre care știe că i-ar scădea riscul de leșin/frică – recoltarea dintr-o venă anume, la orizontală, eventual chiar cu ac cu fluturaș pentru copii. Desigur, în urma tratamentului, persoana va putea renunța la ultimele două modificări ale mediului. Tehnicile asertive au multiple efecte terapeutice, deși cercetarea recentă nu s-a mai îndreptat asupra lor (Speed, Goldstein & Goldfried, 2017).
2.3.2. Tehnici cognitive și alte abordări
Intervenția cognitivă este utilă în cazul fobicilor, deoarece ei acordă o atenție prea mare stimulilor fobici și supraevaluează pericolul: percep și procesează distorsionat informația din realitate (Craske et al., 2006).
Sunt mai multe scheme cognitive și emoționale care ar putea influența progresul pacienților.
În primul rând, modelul cognitiv al anxietății trebuie explicat clienților, astfel încât ei să înțeleagă faptul că anxietatea este amplificată de gânduri negative automate care apar odată cu simptomele – „Nu pot suporta”, „Trebuie să fug”, „O să îmi pierd controlul”, „Oamenii vor râde de mine”, „Nu sunt în stare să rezist” și altele.Predicțiile lor sunt că anxietatea va crește în intensitate tot mai mult și va fi interminabilă. Aceste ipoteze sunt invalidate prin experimentele comportamentale de care am vorbit mai sus.
Restructurarea cognitivă este una dintre țintele terapiei. Prin tehnici cognitive de tipul monitorizării și confruntării gândurilor negative automate, prin îndoiala socratică promovată de terapeut, clienții vor învăța să le detecteze pe cele neadevărate și să le înlocuiască cu unele mai realiste. Scopul este corectarea credințelor dezadaptative, a interpretărilor greșite.
Pentru identificarea gândurilor anxioase, putem expune clientul la o situație fobică în realitate sau în imaginație, pentru că frica resimțită îl va face să le genereze automat (congruența gânduri – stare emoțională). Apoi, monitorizarea pe loc, odată cu fiecare expunere la situația fobică, este utilă în obținerea unei mai mari obiectivități și detașări (rolul de observator) și a unui sentiment de capacitate personală, pentru că va fi evident progresul.Cu repetarea expunerii și a combaterii gândurilor, în timp, gândurile negative devin mai ușor de detectat, iar gândurile realiste devin mai automate. Ne dorim ca gândul panicard să fie detectat și pus la îndoială imediat ce apare, ca această abilitate să devină ca un reflex pentru fobici.
Lista distorsiunilor cognitive îi va ajuta să identifice gândirea catastrofică, judecata afectivă și concluziile pripite – probabile în cazul fobicilor, dar pot fi și altele. Și ele trebuie combătute. De exemplu, pentru a convinge pacientul să nu mai catastrofizeze, putem analiza cel mai grav caz posibil și îl putem încuraja să se gândească la posibile soluții la care ar putea apela dacă acel scenariu s-ar împlini.
Recadrarea (reframing)/recontextualizarea sunt tehnici utile: schimbarea semnificației situației sau reacției la situație încurajează schimbarea comportamentului. Aici intervențiile pot fi de tip ericksonianși pot face apel la utilizare (Geary et al., 2018, p. 246), interpretând simptomele fiziologice ca una dintre resursele pe care pacientul le deține și le poate utiliza în rezolvare, de care însă nu va mai avea nevoie pe parcurs ce terapia progresează. Tot pentru perturbarea cadrelor de referință naturale ale pacientului, poate fi folosită și tehnica hipnotică indirectă a constrângerilor duble (double binding), în care pacientul nu are de ales dacă să stea sau să fugă, cum e obișnuit, ci cu totul altceva, doar că ambele opțiuni implică tolerarea situației. În general procedeele de tip hipnotic ajută la această reorganizare a cadrului și a resurselor, și voi vorbi despre ele mai pe larg într-o secțiune dedicată.
Intoleranța față de stările emoționale intense (mood intolerance). Clienții pot considera că o anxietate prea mare e o stare imposibil de suportat, de aceea emoțiile vor fi validate, iar ei vor fi informați că anxietatea crește până la un punct culminant și apoi scade, iar acest lucru nu va duce la moarte sau nebunie, așa cum cred ei în mod catastrofic. Experimentele de expunere le vor dovedi acest lucru. Stările emoționale sunt fenomene normale, problematică este dorința lor de a le elimina. Dacă apar stări de panică, clientul poate ieși pentru scurt timp din situație, dar e necesar să revină și să încheie sesiunea de expunere pe o anxietate tolerabilă și să o repete a doua zi (Bourne, 2019, p. 213).
Ideea utilă pentru progres e că procesul terapeutic are nevoie de anxietate, această instrucțiune paradoxalăde prescriere a simptomului va reconforta clientul și va schimba dinamica, pentru că „simptomele asociate panicii se transformă din acțiuni involuntare, în acțiuni voluntare”. Unii autori recomandă chiar mai multe atitudini paradoxale în tulburarea de panică, deci cu atât mai mult valabile în fobii:
- Caută și acceptă disconfortul.
- Nu face ceva anume, stai liniștit.
- E-n regulă dacă metoda nu funcționează.
- Vreau să am mai multe simptome acum. (Geary et al., 2018, pp. 247-248).
Tot pentru creșterea toleranței la stările emoționale intense, o abilitate în general utilă pentru sănătatea mintală este de-centrarea (decentering), care în cercetare apare ca atare sau sub forma unor concepte înrudite: distanțarea cognitivă, starea metacognitivă, mindfulness, repercepție, de-fuzionare cognitivă, eul-context sau autodistanțare. Un studiu care a încercat să identifice mecanismele care stau la baza decentrării și care dintre ele acționează în cazul celorlalte concepte amintite (Bernstein et al., 2015) a făcut și un inventar al studiilor care au măsurat impactul acestor abilități cognitive în protejarea sănătății psihice. Autorii au identificat trei procese metacognitive în decentrare: (1) meta-conștientizarea (prezentul e privit ca proces – ce gânduri/emoții/senzații se succed), (2) dezidentificarea cu experiența interioară (observi frica, stările sunt separate de eul observator) și (3) reducerea reactivității la conținutul gândurilor (gândul negativ nu mai perturbă atenția, emoția, interpretarea situației, motivația șamd). Toate acestea trei s-ar susține reciproc și ar susține mai multă capacitate de diferențiere și recuperare emoțională, conștientizarea lanțului de reacții la o stare interioară, mai puține gânduri de autoevaluare, scăderea reacțiilor automate (mai multă libertate de alegere a comportamentului, practic).Autorii văd aceste beneficii ca destul de generale și independente de un diagnostic anume, dar atrag atenția că, de exemplu, în cazul fobiilor, această abilitate ajută în afara expunerilor și nu în timpul lor (când ar fi o distragere care ar influența frica și deci posibilitatea inhibiției de stingere).
O emoție intensă greu de tolerat în cazul unora dintre fobici este și dezgustul – clasa sânge-injecții-leziuni, marcată de reacția de sincopă vaso-vagală, precum și fobiile de animite animale, de exemplu de păianjeni. Această emoție se leagă de ideea de contaminare, fie că e vorba de una corporală sau una psihică sau morală – „alimente, produse corporale, animale, comportamente sexuale, contactul cu moartea sau cadavre, violări ale învelișului exterior (inclusiv mutilări și diformități), igienă precară, contaminare interpersonală (contact cu persoane respingătoare) și ofense morale”. „Susținem o cale de dezvoltare la indivizi și culturi care merge dincolo de originea prezumtivă a dezgustului ca răspuns de respingere care protejează corpul de alimente „stricate/nocive”, spre un sistem de respingere care protejează sufletul de toată gama de stimuli listată anterior”. (Rozin, Haidt & McCauley, 2008, p. 757).Teoria condiționării evaluative (Martin & Levey, 1987) propune un model prin care evaluarea unui stimul ca bun/rău sau plăcut/neplăcut transferă asupra unui element asociat neutru aceeași evaluare și astfel dă naștere dezgustului – „se ia” de la un obiect la altul, indiferent de „doza” inițială.Prezența dezgustului în cazul rândul pacienților cu fobie de sânge-injecții-leziuni e cunoscută și uneori e mai relevantă decât frica. Din păcate, cunoașterea încă nu a avansat suficient cât să recomande direcții clare de abordare a dezgustului implicat în anumite tulburări mintale, cum este cazul clasei de fobii la care ne referim (dar această emoție e implicată și în fobii de insecte/animale mici, în frica de contaminare, tulburări alimentare, abuz sezual), deși expunerea pare o direcție promițătoare, iar distorsiunile cognitive asociate dezgustului par a fi mai degrabă inaccesibile, față de cele asociate cu emoții precum frica, tristețea și furia (McKay & Tsao, 2005).
Perfecționismul. Această trăsătură poate amâna pornirea sau poate aduce blocaje pe parcursul terapiei, cu riscul de a o opri cu totul.Dat fiind că tratamentul se bazează pe reiterearea efortului de foarte multe ori, această piedică e deosebit de importantă. De aceea pacientului i se va explica faptul că progresul și stagnarea sunt variații normale în procesul terapeutic, și că gândirea dihotomică nu este utilă, în schimb una a nuanțelor, care permite mai multă acceptare a propriului ritm, este mult mai benefică. Aici apare utilitatea exercițiilor de autocompasiune, cu cele trei faze (Neff, Kirkpatrick & Rude, 2007): recunoașterea și acceptarea suferinței, realizarea că nu e singur, și alți oameni au aceeași problemă și, în final, un dialog interior ca și cum ar vorbi cu un prieten pe care l-ar consola. Eșecurile sunt normale într-un proces, dar eficacitatea procesului poate fi verificată numai dacă îl duci până la capăt.
Ambivalența, teama de pierderea controlului/identității, rezistența la schimbare.Este important să fie urmat ritmul pacientului și ca el să decidă cât mai multe aspecte ale terapiei, desigur, fără evitări raționalizate. Interviul motivațional poate ajuta cu reamintirea scopurilor și motivelor pentru care s-a angajat în acest proces, cu remontarea în direcția schimbării asumate.
Stima de sine scăzută și convingeri disfuncționale despre propria valoare.Aceste raportări la sine pot fi și ele o barieră în terapie, pentru că persoana are expectații negative sau se descurajează ușor pe parcurs, internalizând eșecul – este numai vina ei, pentru că este definitiv incapabilă. Filtrarea negativă și desconsiderarea pozitivului sunt tentațiile în acest caz, și ele trebuie echilibrate prin sublinierea constantă a progresului. Pot fi utile dovezile concrete care să se acumuleze în sprijinul unei convingeri mai valorizante despre sine. De exemplu, recompensa de la finalul fiecărei expuneri poate fi un bilețel pe care persoana să își noteze cum trăiește succesul – ce gândește, ce emoții are, cum se simte în corp. Acest lucru o poate ajuta să exerseze ceea ce putem numi o stare de competență.
Consolidarea rezultatelor și prevenirea recăderilor
Expunerea trebuie repetată periodic pentru a păstra efectele învățării dobândite în terapie. Dacă pentru unele fobii specifice, ocaziile pentru acest lucru sunt frecvente – cum ar fi frica de câini, claustrofobia și altele – în cazul fobiei de injecții, sau de proceduri medicale în general, ocaziile nu depind de dorința persoanei sau nu ar fi rațional, de exemplu, ca cineva să își facă analize de sânge o dată pe lună. Totuși, odată obținut mindsetul necesar cu privire la sănătate – realizarea de controale periodice și oricând o problemă face necesară o investigație – este de așteptat ca aceste ocazii pentru exercițiu să apară mai frecvent decât înainte, datorită renunțării la evitare. Cu cât mai variate contextele, cu atât mai bine pentru generalizarea învățării.
Alt factor protector ar fi expunerea în terapie într-un grad în care poate oamenii obișnuiți nu ar face-o, așa încât să nu poată apărea în viitor o situație mai anxiogenă decât cele exersate. Situațiile similare cu cea care a declanșat fobia sunt și ele necesare pentru exercițiu, din același motiv al prevenției (Craske et al., 2006).
Dacă pe fond de stres general sau eveniment traumatic sau similar cu cel declanșator sau prea mult timp fără exercițiu, frica revine, recomandarea este revenirea la exercițiile de expunere.
2.3.3. Evoluții recente în tratament
Un studiu de tip rapid review (Thng, 2020) a analizat 33 de cercetări randomizate cu grup de control, din perioada 2014 – 2019, dedicate tratamentului fobiilor specifice (în general, nu numai clasa injecții-sânge-leziuni). Studiile care să analizeze eficacitatea psihoterapiei au fost 11 și au avut în focus terapia CBT, desensibilizarea sistematică, EMDR, expunerea (de mai multe tipuri), psihoeducația, relaxarea, tensiunea musculară aplicată și haptoterapia (o terapie care include atingere fizică). Alte 7 studii incluse au fost cele legate de terapia asistată de tehnologie, 6 care au testat VR, unul care a testat terapia cu ajutorul AR. Au mai fost incluse și studii farmacologice, iar restul studiilor au fost dedicate unor metode mai puțin explorate, dar cu rezultate promițătoare, cum ar fi cognitive bias modification (schimbarea biasurilor din percepție sau interpretarea stimulilor fobici) sau desensibilizarea fără conștientizare (expunerea foarte scurtă cu mascarea stimulilor fobici în experiența subiectivă a condus la reducerea activării autonome a răspunsului de excitare – frică redusă). Concluziile au fost că terapia CBT are efecte mari, care o recomandă, alături de expunere, chiar dacă eficacitatea primei nu a fost comparată cu a celei de-a doua în studiile analizate. Și terapiile asistate de tehnologie s-au dovedit eficace, cu rate mici de abandon.
Un studiu recent (Hermeier et al., 2020) a avut ca obiective investigarea aplicabilității OST (one-session treatment, pe baza principiilor terapiei cognitiv-comportamentale) în cadrul unui serviciu de îmbunătățire a accesului la psihoterapie din sfera medicinei generale/de familie în Nord-Estul Angliei, pentru tratarea fobiilor. Este vorba de un studiu de caz cu 5 participanți cu fobie de injecții. Autorii au comparat scorurile pre- și post-intervenție măsurate cu diverse scale specifice și au făcut analiza tematică a feedbackului participanților obținut printr-un chestionar. Concluzia a fost că metoda OST este fezabilă pentru serviciul respectiv, eficientă, din punctul de vedere al costurilor și resurselor implicate, în tratarea fobiei de injecții.
Un alt studiu de caz (Meindl et al., 2020) a avut un obiectiv interesant, investigarea efectelor unui pachet de tratament (prin expunere în realitate virtuală și întărirea comportamentelor care nu sunt de evitare) asupra complianței la procedura medicală în cazul unui adult cu autism (și dizabilitate intelectuală moderată) și fobie severă de recoltarea de sânge. Autorii au făcut analiza sarcinii în fiecare ședință, variabila dependentă fiind pasul la care sarcina s-a oprit (10 pași dacă a fost finalizată cu succes, criteriul de acordare a recompensei crescând progresiv). Concluziile au fost că utilizarea unui mediu de VR facilitează terapia prin expunere, pentru că elimină bariere de acces la tratament pentru cei care suferă de fobii medicale (fiind greu de obținut mediul și personalul medical pentru expunerea in vivo). Folosirea unui video 360 pentru replicarea condițiilor e susținută de faptul că recoltarea de sânge e o procedură standardizată.
Un studiu interesant asupra femeilor însărcinate (Nath et al., 2020) a avut ca obiective estimarea prevalenței în rândul femeilor însărcinate a fobiilor specifice (printre care și fobiile legate de sarcină, cum ar fi fobia de naștere, de a vomita și de ace) și a tulburărilor mintale asociate. Obiectivul secundar a constat în investigarea eficacității instrumentelor de screening folosite în mod curent în maternități (Whooley și GAD-2) pentru identificarea fobiilor specifice. Au participat 545 femei însărcinate aflate la prima vizită medicală din sarcină. Cercetarea descriptivă a realizat analiza secundară a datelor obținute dintr-o anchetă cros-secțională. A fost folosită eșantionarea stratificată – au fost incluse toate femeile cu simptome de depresie (după răspunsul la întrebările Whooley) și un eșantion aleatoriu din cele fără.Concluzii: Fobiile sunt comune în sarcină (8,4%), dar nu neapărat cele relevante pentru sarcină (1,5%), în special tokofobia este foarte rară. Totuși, cea mai des întâlnită dintre cele importante în sarcină este fobia de injecții. Instrumentele de screening testate nu s-au dovedit utile în identificarea fobiilor, grăitoare sunt mai degrabă anumite comportamente precum evitarea recoltării de sânge și cererea de a naște prin operație cezariană.
Alte studii s-au axat pe testarea terapiei prin VR. Studiul lui Jiang et al. (2020) a avut ca obiectiv examinarea acceptabilității, fezabilității și eficacității tratamentului pentru fobiile de sânge-injecții-leziuni constând într-o singură ședință de expunere prin VR. Ipoteza a fost că VRET va fi mai eficace decât nonintervenția. Un obiectiv secundar a fost examinarea tipurilor de credințe și frici ale acestor fobici și impactul tratamentului asupra lor. Au participat 43 de persoane care întruneau criteriile de diagnostic din DSM-V. Studiul pilot randomizat cu grup de control tip listă de așteptare a concluzionat că tratamentul studiat aduce îmbunătățiri pentru pacienți, în special pentru cei cu frică de sânge și injecții (în contrast cu frica de dentist), dar nu e suficient ca tratament de sine stătător – ar putea fi un pas anterior expunerii in vivo. Ipoteza a fost susținută doar parțial – fricile au scăzut pentru anumite acțiuni/situații și nu pentru altele. Cele mai comune frici au fost cea de a fi rănit, de panică, de senzațiile corporale. Intervenția a scăzut semnificativ încrederea în probabilitatea și severitatea acestor efecte temute, dar nu a crescut încrederea în capacitatea de coping.
Alt studiu evaluează instrumente de măsurare. Ruiz-Garcia et al. (2019) a vizat dezvoltarea unui instrument computerizat de măsurare a comportamentului de evitare prin utilizarea de materiale multimedia (imagini și clipuri video) și demonstrarea utilității caracteristicilor sale psihometrice în evaluarea fobiilor de sânge-injecții-leziuni. Au participat 160 de persoane. Prin analiză factorială, corelații Pearson, evaluarea consistenței interne prin calculul coeficientului Cronbach alfa care indică fidelitatea prin analiza consistenței interne a rezultat că instrumentul testat este fiabil și valid pentru evaluarea acestei categorii de fobii și pentru identificarea persoanelor care au nevoie de tratament psihologic.
2.3.4. Tehnici de tip hipnotic care pot completa terapia CBT
Sunt multe moduri în care comunicarea de tip hipnotic îi poate ajuta pe pacienții care au fobie de injecții să se dezvețe de acest răspuns și să învețe unul nou, de tolerare a unei anxietăți reduse în situația pe care până atunci o evitau, de a face un vaccin, analize de sânge – sau chiar biopsii imperios necesare (Agarwal et al., 2019). Câștigurile acestor pacienți sunt potențial majore, pentru că nu mai întâmpină bariere în a-și îngriji sănătatea. Pentru femeile cu această fobie, care își doresc copii, poate fi și o deblocare a acestei posibilități pe care au amânat-o din cauza fricii de analizele repetate din sarcină.
Comunicarea de tip hipnotic aduce în ecuația terapeutică încurajarea, flexibilizarea, apelul la creativitatea și resursele pe care pacientul încă nu știe că poate folosi pentru a se elibera de fobie. Combinate cu tratamentul standard cognitiv-comportamental, tehnicile de tip hipnotic pot accelera recuperarea sau pot amorsa deschiderea la schimbare în cazurile mai severe. Tehnicile hipnotice pot contribui la scăderea rezistenței, întărirea eului, la acceptarea senzațiilor neplăcute și la o modificare în identitate (Ramos, 2018), spreun mindset explorator, curios față de resursele proprii și felul în care ele se vor manifesta în procesul de schimbare. Acest tip de comunicare, împreună cu scenariile de relaxare, ar putea fi un pas intermediar, care să pregătească pacientul pentru expunere, dat fiind că acceptabilitatea expunerii este problematică. De asemenea, repetarea expunerii poate deveni plictisitoare, așa că aceste intervenții cresc diversitatea în tratament și mențin interesul pentru continuarea procesului de schimbare.
Hipnoterapie pentru construirea unei punți peste fobie
Daniel David explică mecanismul hipnoterapiei prin teoria deschiderii operaționale (David, 2017). Conform acestei perspective, hipnoza îi creează pacientului un context nespecific, dacă putem spune așa, care îi permite să acceseze mai multe soluții, pentru că nu se află într-un cadru mental specific, corelat cu un anumit tipar de gândire sau de comportament. Acest tipar, în absența hipnozei, l-ar fi împins pe calea cunoscută de a aborda respectiva problemă. De asemenea, nu mai are presiunea propriilor intenții conștiente, subiectiv atribuie aceste intenții terapeutului, ceea ce face activarea sa mai ușoară, mai naturală, involuntară.
Autorul consideră că hipnoza poate crește eficiența tehnicilor cognitiv-comportamentale și poate acționa multimodal, adică la mai multe niveluri: cognitiv, comportamental și fiziologic. La nivel cognitiv, hipnoza poate folosi, printre altele, tehnici precum repetiția, acele mantre pozitive care în stare obișnuită pot părea artificiale și, deci, greu de adoptat, sau restructurarea globală, în care persoana își imaginează că este cine vrea să fie și se acomodează la acest nou fel de a fi, folosind mai multe simțuri și atribuind calități pozitive noului „avatar”. La nivel comportamental, continuă David în aceeași lucrare (p. 223), poate fi exersat un anumit comportament dorit, cu accent pe consecințele sale pozitive, pe generarea sentimentului propriei eficacități. Iar la nivel fiziologic, hipnoza poate fi folosită pentru a genera relaxarea profundă, care crește toleranța la expunerea la stimuli anxiogeni.
Deja ne putem imagina un scenariu hipnotic adaptat fobiei de injecții bazat pe progresia de vârstă, care „ajută la integrarea unui sentiment al succesului pe termen lung într-un viitor sănătos […] concentrează atenția pacienților în direcția unui răspuns terapeutic, nu a unuia catastrofic” (Geary, 2018, p. 249).În scenariul pe care îl propunem, clientul se vizualizează ca și cum ar fi depășit deja fobia și e liber să aibă grijă de sănătatea sa pentru că acum vede orice procedură care presupune o injecție ca pe un pas foarte mic, pe care îl face foarte ușor, cu lejeritate, cu deschidere, în drumul spre tratament, ori de câte ori are nevoie de grija și atenția medicilor, ori de câte ori are nevoie de confirmarea că este sănătos.Sau putem avea un scenariu în care o zână bună îi dă un obiect care îi va da curaj să se apropie de orice loc în care va primi servicii de sănătate.
Un scenariu preluat de Holdevici după Jones (Holdevici et al., 2017) tot pe ideea unei punți între trecutul fobic și viitorul nonfobic începe cu derularea experiențelor fobice trecute,ca un film vechi alb-negru, pe un ecran TV, tot mai rapid, până când clientul ajunge la o secvență din viitor, când este relaxat și fericit, eliberat de orice teamă.Derulează filmul înainte și înapoi de mai multe ori, până la viitorul care se vede tot mai clar pe ecran. Se vede în situații care înainte trezeau neplăcere, la care acum reacționează diferit și se întreabă oare ce s-a schimbat și îl determină să se poarte într-un fel nou. Apoi se relaxează tot mai mult și integrează noile modele de comportament.
Pe de altă parte, există autori care recomandă hipnoza și pentru eliminarea anxietății prin expunere mentală. E vorba de o desensibilizare sistematică în stare de hipnoză. Conform recomandărilor (Holdevici et al., 2017), pot fi utilizate scenarii care să-l expună pe pacient, în stare de disociere – se vede pe sine acționând în situații tot mai anxiogene, dar gradual, la fel ca la terapia de expunere in vivo. În acest mod, hipnoza îl antrenează în același timp în rolul de observator al stărilor proprii. Aceste scenarii pot avea loc numai după o transă prealabilă, în care clientul află că pe parcursul terapiei va trece prin acest proces și găsește un safe space în care se poate refugia când situațiile cresc anxietatea prea mult. De asemenea, este importantă comunicarea acestei anxietăți terapeutului, de aceea se utilizează un semnal ideomotor, de exemplu ridicarea degetului arătător al mâinii dominante.
Deși s-ar putea spune că relaxarea nu îi permite clientului să tolereze anxietatea, lucru de care ar fi nevoie pentru eficacitatea tratamentului în viața reală, există și avantaje, de exemplu ușurința de a pune clientul într-o situație mentală versus una fizică. Pentru anumite fobii, această logistică fizică e chiar un impediment serios, cum este și cazul fobiei la care ne referim: nu e ușor să simulezi un cabinet medical, e greu să ai acces într-un cabinet doar ca spectator și așa mai departe.Varietatea situațiilor de expunere e și ea un predictor al succesului, iar în imaginație această varietate e mult mai ușor de obținut.
În plus, pentru această fobie specifică unde durerea poate juca un rol, hipnoza poate contribui și cu sugestii pentru analgezie – chiar și doar pentru injecțiile cu anestezic la dentist (Moghadam, Yousefi & Saad, 2021), dat fiind că efectul analgezic al hipnozei în operații chirurgicale este binecunoscut, în special cu repetiție anterioară intervenției, așa cum sugerează un review care a inclus 29 de studii randomizate cu lot de control (Kekecs et al., 2016). În alte studii, de exemplu unul tot randomizat în care participanții erau pacienți cu cancer care erau supuși la o biopsie medulară (Snow et al., 2012), durerea nu a scăzut, în schimb a scăzut anxietatea.
Autoarele cărții citate propun variante diferite de scenarii în funcție de identificarea sau nu a cauzei care a generat fobia și consideră că sunt necesare mai puține trepte de dificultate dacă aceasta e cunoscută. Dar rareori este identificată cauza conștient – hipnoza poate ajuta la descoperirea traumei inițiale în stare de transă și la recadrarea ei așa încât să-și piardă puterea.
Mindfulness și metafore pentru anxietatea anticipatorie
Dacă ne gândim că, în psihologia budistă, problemele oamenilor derivă din tendințele lor de a se lăsa manevrați de frică/aversiune, dorință/dependență sau iluzie/delir, am avea motive să presupunem că practicile lor pentru debarasarea de acestea i-ar ajuta și pe fobici, care adaugă fricii și evitarea, îndepărtarea de stimulul pe care nu îl pot suporta. Printre calitățile pe care le cultivă meditația de origine budistă sunt conștientizarea (mindfulness), bucuria, bunătatea iubitoare (loving-kindness), compasiunea, imparțialitatea și bucuria.Prima a fost mult studiată și există mai multe psihoterapii bazate pe ea (mindfulness-based cognitive therapy – MBCT, acceptance and commitment therapy – ACT), în timp ce loving-kindness a fost dovedită utilă în activarea sistemului parasimpatic, cu beneficii pentru variabilitatea ritmului cardiac, adică pentru capacitatea oamenilor de a reveni cât mai rapid la nivelul normal după o stare de activare fiziologică (Kok at al., 2010).
Terapia ACT folosește tehnici de conștientizare pentru partea de acceptare vizată prin acest demers. Adică pentru a ajuta pacientul anxios să de-fuzioneze de gândurile sale anxiogene, terapia propune urmărirea lor nonevaluativă și identificarea cu un sine observator, care e martorul acestor gânduri, urmărește procesul lor, fără a fuziona cu conținutul lor. Ideea de bază a acestei terapii este că încercând să evite experiențele anxiogene, de exemplu, și să scape de anxietate, pacienții pierd din focus tocmai viața așa cum ar vedea-o ei trăită cu folos, în acord cu propriile valori. Prin urmare terapia îi învață să accepte neplăcerea cauzată de problema psihică și să se angajeze pe drumul la care visează, renunțând la a condiționa visul de rezolvarea problemei psihice. Poți să trăiești o viață bună cu anxietate cu tot, dar e foarte posibil ca, făcând acest lucru, ea să scadă și să nu mai reprezinte deloc o problemă.
Tocmai pentru că „nu trebuie să te identifici cu suferința” (Hayes et al, 2013, p. 16), utilizarea abordării ACT mi se pare utilă în legătură cu identificarea ce se produce uneori, în cazul fobicilor, cu felul de a se purta fobic. Ei raționalizează uneori comportamentele de evitare, nu numai prin apelul la date de context („nu-mi fac analizele pentru că e iarnă, pentru că sunt ocupat”) ci și prin poziționări personale („nu-mi plac injecțiile, nu sunt genul obsedat de sănătate, eu fac lucrurile în ritmul meu și numai când e cu adevărat nevoie, nu să încarc degeaba sistemul medical”), ceea ce poate crește semnificativ rezistența la terapie, pentru că terapia devine, în perspectiva lor, un fel de denaturare a personalității. Multe fobii nu sunt tratate zeci de ani, așa că persoana ajunge să le considere ca aspecte ale personalității sale și se poate apăra ca de o pierdere a ceva din sine.
Aceste apărări se manifestă și pentru că persoanele fobice au o anxietate anticipatorie față de situația de care se tem. Ideea de a fi în acea situație le creează această stare de anxietate – și pe aceasta vor să o evite, nu numai situația fobică în sine. Pentru această anxietate anume poate fi folosit mindfulness, dar și metafore special create pentru pacientul respectiv, care urmăresc tot ancorarea în prezent și acea observare detaliată a gândurilor și senzațiilor anxioase, adică metafore focalizate pe proces.Câteva exemple care pot fi utilizate pentru această decentrare: metafora râului pe care așezăm fiecare gând ca pe o frunză și vedem cum e luată de apă și dispare, metafora sinelui ca tablă de șah pe care se luptă gânduri negative cu gândurirealiste (Hildebrandt, Lindsay & Hayes in Burns, 2016), iar pentru recadrarea anxietății ca decor pe drumul dezvoltării personale pot fi folosite alte metafore în funcție de domeniile de interes ale pacientului. Pacientul nu rămâne identificat cu gândurile negative despre cât de groaznică va fi experiența unei injecții, ci devine un observator flexibil, care poate varia perspectiva.
Exerciții de creativitate pentru creșterea flexibilității ideatice, reasocieri
Este vorba de idei personale, la care m-am gândit pentru că la fobici apare o aderență a atenției la stimului fobic, o fixație paralizantă, care nu poate fi suportată: este atât de intensă că nu își pot pune amprenta asupra acelui lucru, e o relație univocă. Tocmai la schimbarea acestei relații ar contribui exercițiul, speculez, pentru că un obiect pe care ni-l putem imagina în zece feluri e unul pe care îl putem stăpâni. Narațiunea face un drum prin fobie, iar desenul dă control, pentru că persoana e cea care creează stimulul. Aceste exerciții ar putea fi făcute doar cu pacienții care își pot acorda momente de neseriozitate.Cred că au legătură cu comunicarea hipnotică și acestea, pentru că fac apel la imaginație, sugerează multe posibilități și scad din constrângerea pe care pacientul o percepe când se confruntă cu situația fobică.
(1) Reinventați seringa pentru injecții în 10 moduri absurde. Iată câteva exemple, continuați în orice fel, nicio idee nu e prea ciudată!Încercați să le și desenați, nu contează talentul.
- Seringa de pluș, Seringa elastică ce se întinde ca o gumă, Seringa de marțipan, Seringa din lumini disco
(2) Dacă o zână bună din dinastia Pfizer sau Moderna ar putea adăuga în vaccin un ingredient secret care să vă dea o superputere, care ar fi aceea? Exemple: mușchi de oțel, capacitatea de a zbura etc. Continuați, găsiți mai multe superputeri!
(3) Sunteți în sala de așteptare la vaccin la spitalul Lilliput. Vă auziți strigat: Urmează domnul Guliver! Sunteți un uriaș iar asistenta este foarte mică. Descrieți scena până când ieșiți vaccinat din cabinet.
(4) Desenați un personaj nonuman care primește o injecție. Poate fi orice animal, robot, extraterestru, plantă, cum doriți. Scrieți pentru ce face injecția, la ce îl ajută în lumea lui.
(5) Scrieți o scurtă poveste despre un vampir cu fobie de sânge, care reușește să-și învingă frica. Nu contează stilul, contează să o scrieți cu cap și coadă.
(6) Imaginați-vă că sunteți un asistent/o asistentă care prepară o seringă pentru pacient. Amestecați următorii pași așa încât să rezulte o poveste amuzantă pentru dvs – încercuiți de la fiecare etapă răspunsul preferat.
- • Îmi pun mănușile • Îmi pun căciula • Îmi pun ochelarii de soare
- • Îl invit pe pacient să stea pe scaun • Îl invit pe pacient să stea în mâini • Îl invit pe pacient să facă pluta pe spate
- • Trag mai aproape măsuța cu instrumentarul • Trag mai aproape cățelul de pluș • Trag mai aproape masa de masaj
- • Desigilez și asamblez componentele în seringă • Desigilez și asamblez un raft Ikea • Desigilez și asamblez un puzzle cu pisici
- • Invit pacientul să-mi arate brațul și dezinfectez locul potrivit • Invit pacientul să-mi arate contul de Facebook și îi dau add • Invit pacientul să-mi arate un râu pe hartă și pun ochii pe un pește din râu
- • Pacientul strânge pumnul și îmi oferă câteva mostre de sânge pentru analize • Pacientul strânge șurubul la raftul Ikea și îmi oferă ruleta pentru măsurători • Pacientul strânge câteva piese de puzzle și mă ajută să conturez pisicile
Aici se încheie partea teoretică 🙂
BIBLIOGRAFIE
- Agarwal, N., Ruggles, S., Elanko, S., Elanko, A., & Powell, S. (2019). Quality Improvement Project (QIP) Using Clinical Hypnotherapy (CH) In Surgical Head And Neck Cancer Patients To Improve Quality Of Life (Qol). European Journal of Surgical Oncology, 45(11), 2228.
- Abramowitz, J. S., Deacon, B. J., & Whiteside, S. P. H. (2019). Exposure therapy for anxiety: Principles and practice. Ediția a 2-a. New York: The GuilfordPress
- Antony, M. M., Craske, M. G., & Barlow, D. H. (2006). Mastering your fears and phobias. Oxford University Press.
- Beck, A. T. (1991). Cognitive therapy and the emotional disorders. Penguin. (lucrarea inițială apărută în 1979)
- Bernstein, A., Hadash, Y., Lichtash, Y., Tanay, G., Shepherd, K., & Fresco, D. M. (2015). Decentering and related constructs: A critical review and metacognitive processes model. Perspectives on Psychological Science, 10(5), 599-617.
- Botella, C., Fernández-Álvarez, J., Guillén, V., García-Palacios, A., & Baños, R. (2017). Recent progress in virtual reality exposure therapy for phobias: a systematic review. Current psychiatry reports, 19(7), 1-13.
- Bourne, J. (2019), Anxietatea și fobia. Ghid practice pentru gestionarea anxietății și a fobiilor. (traducător Claudia Roxana Olteanu). ALL (lucrarea inițială apărută în 2015)
- Burns, G. W. (2016).Vindecarea prin povești. Culegere de cazuri destinată folosirii metaforelor terapeutice. (Cristina Firoiu, traducător). Editura Trei (lucrarea inițială apărută în 2007)
- Craske, M. G., & Mystkowski, J. L. (2006). Exposure Therapy and Extinction: Clinical Studies.
- Craske, M. G., Antony, M. M., Barlow, D. H. (2006). Mastering Your Fears and Phobias: Therapist Guide (Treatments That Work), Oxford University Press.
- David, D. (2017), Tratat de psihoterapii cognitive și comportamentale. Polirom
- DSM-V. Manual de diagnostic si clasificare statistica a tulburarilor mintale (2016). București: Editura Callisto (2013, American Psychiatric Association)
- Freeman, D., Lambe, S., Yu, L. M., Freeman, J., Chadwick, A., Vaccari, C., … & Loe, B. S. (2021). Injection fears and COVID-19 vaccine hesitancy. Psychological Medicine, 1-24.
- Geary, B. B. și Zeig, J. K. (coord.) (2018). Manual de psihoterapie ericksoniană. (Miruna Andriescu, traducător). Editura Polirom (lucrarea inițială apărută în 2001)
- Grossack, M. M. (1960). The “who am I” test. The Journal of Social Psychology, 51(2), 399-402.
- Hayes, S. C. și Smith, S. (2013).Noua terapie prin acceptare și angajament. (Florentina Lijfering, Mihai Rotariu, Zsuzsanna-Agnes Sajnar, Krisztina-Gabriella Szabo și Jeno-Laszlo Vargha traducători). Editura Polirom (lucrarea inițială apărută în 2005)
- Hiermeier, U. M., & Mofrad, L. (2020). Feasibility of one-session treatment for specific needle phobia in an adult IAPT service–a case series. The Cognitive Behaviour Therapist, 13.
- Holdevici, I. și Crăciun, B. (2017).Hipnoza în psihoterapie. Editura Trei
- Jiang, M. Y., Upton, E., & Newby, J. M. (2020). A randomised wait-list controlled pilot trial of one-session virtual reality exposure therapy for blood-injection-injury phobias. Journal of Affective Disorders, 276, 636-645.
- Kanfer, F. H., & Saslow, G. (1965). Behavioral analysis: An alternative to diagnostic classification. Archives of General Psychiatry, 12, 529-538.
- Kendrick, C., Sliwinski, J., Yu, Y., Johnson, A., Fisher, W., Kekecs, Z., & Elkins, G. (2016). Hypnosis for acute procedural pain: a critical review. International Journal of Clinical and Experimental Hypnosis, 64(1), 75-115.
- Kleinknecht, R. A., Thorndike, R. M., & Walls, M. M. (1996). Factorial dimensions and correlates of blood, injury, injection and related medical fears: cross validation of the medical fear survey. Behaviour Research and Therapy, 34(4), 323-331.
- Klorman, R., Weerts, T. C., Hastings, J. E., Melamed, B. G., & Lang, P. J. (1974). Psychometric description of some specific-fear questionnaires. Behavior therapy, 5(3), 401-409.
- Kok, B. E., & Fredrickson, B. L. (2010). Upward spirals of the heart: Autonomic flexibility, as indexed by vagal tone, reciprocally and prospectively predicts positive emotions and social connectedness. Biological psychology, 85(3), 432-436.
- Kowalsky, J. M., Conatser, R., Ritz, T., & France, C. R. (2018). Effects of respiratory and applied muscle tensing interventions on responses to a simulated blood draw among individuals with high needle fear. Journal of behavioral medicine, 41(6), 771-783.
- Kozak, M. J., & Montgomery, G. K. (1981). Multimodal behavioral treatment of recurrent injury-scene-elicited fainting (vasodepressor syncope). Behavioural and Cognitive Psychotherapy, 9(4), 316-321.
- Liddell, A., Di Fazio, L., Blackwood, J., & Ackerman, C. (1994). Long-term follow-up of treated dental phobics. Behaviour research and therapy, 32(6), 605-610.
- Love, A. S., & Love, R. J. (2021). Considering Needle Phobia among Adult Patients During Mass COVID-19 Vaccinations. Journal of Primary Care & Community Health, 12.
- Marineanu, V. (2017). Practica supervizată în psihologia clinică validată științific. Editura ASCR
- Martin, I., & Levey, A. B. (1987). Learning what will happen next: Conditioning, evaluation, and cognitiveprocess. In G. Davey (Ed.), Cognitive processes and Pavlovian conditioning in humans (pp. 57–81).John Wiley & Sons.
- McKay, D., & Tsao, S. D. (2005). A treatment most foul: Handling disgust in cognitive-behavior therapy. Journal of Cognitive Psychotherapy, 19(4), 355-367.
- Meindl, J. N., Saba, S., Gray, M., Stuebing, L., & Jarvis, A. (2019). Reducing blood draw phobia in an adult with autism spectrum disorder using low‐cost virtual reality exposure therapy. Journal of Applied Research in Intellectual Disabilities, 32(6), 1446-1452.
- Moghadam, S. A., Yousefi, F., & Saad, S. (2021). The effect of hypnosis on pain relief due to injection of dental infiltration anesthesia. Clinical and Experimental Dental Research, 7(3), 399.
- Nath, S., Busuulwa, P., Ryan, E. G., Challacombe, F. L., & Howard, L. M. (2020). The characteristics and prevalence of phobias in pregnancy. Midwifery, 82, 102590.
- Neff, K. D., Kirkpatrick, K. L., & Rude, S. S. (2007). Self-compassion and adaptive psychological functioning. Journal of research in personality, 41(1), 139-154.
- Olatunji, B. O., Ebesutani, C., Sawchuk, C. N., McKay, D., Lohr, J. M., & Kleinknecht, R. A. (2012). Development and initial validation of the medical fear survey–short version. Assessment, 19(3), 318-336.
- Öst, L. G. (1989). One-session treatment for specific phobias. Behaviour research and Therapy, 27(1), 1-7.
- Öst, L. G., & Sterner, U. (1987). A specific behavioral method for treatment of blood phobia. Behaviour Research and Therapy, 25(1), 25-29.
- Pitkin, M. R., & Malouff, J. M. (2014). Self-arranged exposure for overcoming blood-injection-injury Phobia: a case study. Health Psychology and Behavioral Medicine: an Open Access Journal, 2(1), 665-669.
- Ramos, C. A. (2018). Context-Enriched Conversation Analysis of Relational Hypnotherapy with a Client Diagnosed with a Phobia of Blood and Needles. (teză de doctorat)
- Razai, M. S., Oakeshott, P., Esmail, A., Wiysonge, C. S., Viswanath, K., & Mills, M. C. (2021). COVID-19 vaccine hesitancy: the five Cs to tackle behavioural and sociodemographic factors. Journal of the Royal Society of Medicine.
- Rozin, P., Haidt, J., & McCauley, C. R. (2008). Disgust. In M. Lewis, J. M. Haviland-Jones & L. F. Barrett (Eds.), Handbook of emotions, 3rd ed. (pp. 757-776). New York: Guilford Press.
- Ruiz-García, A., Valero-Aguayo, L., & Hurtado-Melero, F. (2019). Creating a Computerized Instrument for the Assessment of Blood-Injury-Injection Phobia. The Spanish Journal of Psychology, 22.
- Snow, A., Dorfman, D., Warbet, R., Cammarata, M., Eisenman, S., Zilberfein, F., … & Navada, S. (2012). A randomized trial of hypnosis for relief of pain and anxiety in adult cancer patients undergoing bone marrow procedures. Journal of psychosocial oncology, 30(3), 281-293.
- Speed, B. C., Goldstein, B. L., & Goldfried, M. R. (2018). Assertiveness training: A forgotten evidence‐based treatment. Clinical Psychology: Science and Practice, 25(1), e12216.
- Thng, C. E., Lim-Ashworth, N. S., Poh, B. Z., & Lim, C. G. (2020). Recent developments in the intervention of specific phobia among adults: a rapid review. F1000Research, 9.
- van Overveld, M., de Jong, P. J., & Peters, M. L. (2011). The Multi-Dimensional Blood/Injury Phobia Inventory: Its psychometric properties and relationship with disgust propensity and disgust sensitivity. Journal of Anxiety Disorders, 25(3), 319-325.
- Wani, A. L., Ara, A., & Bhat, S. A. (2014). Blood injury and injection phobia: the neglected one. Behavioural Neurology, 2014.
- Wenzel, A., & Holt, C. S. (2003). Validation of the Multidimensional Blood/Injury Phobia Inventory: evidence for a unitary construct. Journal of Psychopathology and Behavioral Assessment, 25(3), 203-211.
- Wolpe, J.(1958).Psychotherapy by Reciprocal Inhibition. Stanford University Press
- https://datelazi.ro